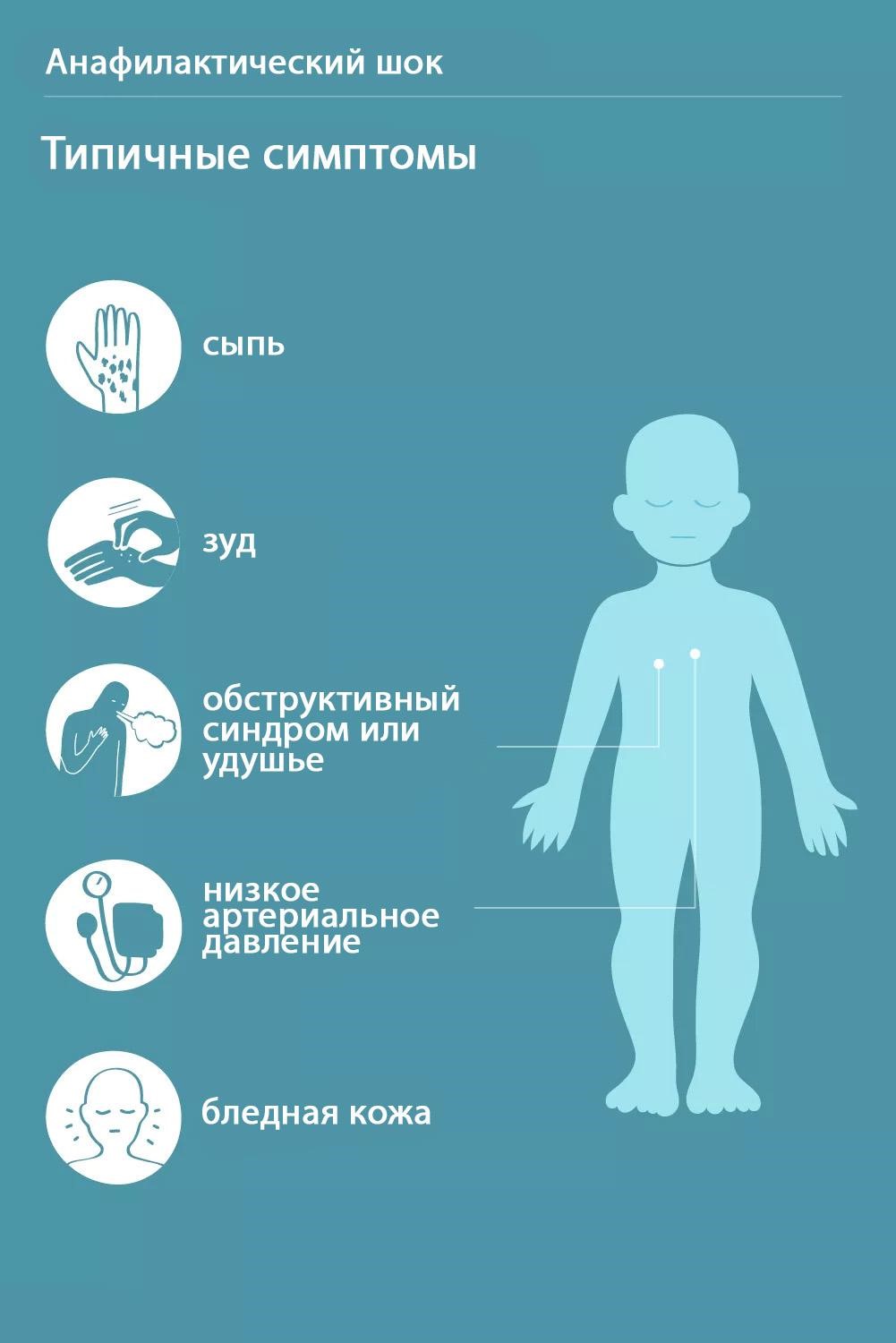
Этиотропное лечение
В комплексном лечении больных с тяжелыми вирусными инфекциями используются противовирусные средства, в частности иммуноглобулины — сандоглобин, цитотект, отечественный иммуноглобулин для внутривенного введения, а также другие препараты (виролекс, ацикловир, рибавирин, реаферон, интрон-А и др.).
При бактериальных инфекциях применяются антибиотики.
К этиотропному лечению с токсическим синдромом следует отнести применение гипериммунных компонентов. Кроме широко известных антистафилококковой плазмы и иммуноглобулинов, противодифтерийной сыворотки, в настоящее время с успехом применяется плазма — антименингококковая, антипротейная, антиэшерихиозная и др., титрованная с помощью введения донорам анатоксинов. Эффективны также специальные антитоксические сыворотки — противодифтерийная, противостолбнячная, противоботулиническая, противогангренозная, которые являются основой лечения больных экзотоксическими инфекциями.
[7]
Патогенетическая дезинтоксикационная терапия
- разведение крови (гемодилюция),
- восстановление эффективного кровообращения,
- ликвидация гипоксии,
- восстановление и поддержка функции собственных органов детоксикации.
Разведение крови (гемодилюция) уменьшает концентрацию токсинов в крови и во внеклеточном пространстве. Увеличение ОЦП способствует раздражению барорецепторов сосудистой стенки и правого предсердия, стимулирует мочеотделение.
Восстановление эффективною кровообращения обеспечивается введением электролитов или коллоидных препаратов волемического действия — плазмозаменителей.
При I степени дефицита ОЦП вводят жидкость (плазмозаменители) из расчета 7 мл/кг, при II степени — 8-15 мл/кг, при III — 15-20 мл/кг и более в течение первых 1-2 часа лечения, причем при легкой степени дефицита ОЦП весь объем можно вводить внутрь, при среднетяжелой и тяжелой — частично внутривенно капельно или струйно. Улучшению периферического кровообращения способствует введение реопротекторов (реополиглюкин), препаратов дезаггрегирующего действия и спазмолитиков (трентал, компламин, эуфиллин с никотиновой кислотой и др.), дезагрегантов (курантил в дозе 1 -2 мг/кг, аспирин в дозе 5 мг/ кг в сутки), ингибиторов тромбина (гепарин, антитромбин III — АТ III).
В последующем поддержание гемодинамики обеспечивается постоянным введением жидкости внутрь и (или) внутривенно с учетом продолжающихся потерь и объема пищи (принципы расчета объемов см. в разделе 2.4), а водного баланса — инфузией в течение 1 сут и более базового раствора или с помощью энтерального введения жидкости. В первые дни лечения у детей грудного возраста, новорожденных, находящихся в бессознательном состоянии, жидкость и пищу можно вводить через назогастральный зонд порциями (дробно) или непрерывно капельно.
Ликвидация всех видов гипоксии с помощью оксигенации при концентрации кислорода во вдыхаемом воздухе в пределах 30-40 об. %. Кислородотерапия осуществляется в кислородных палатках, под тентом, через назофарингеальный зонд, носовые канюли, кислородную маску, ее продолжительность определяют с помощью пульсоксиметрии, определения газов. При токсикозе назначают ИВЛ, при тяжелой анемии вводят эритроцитную массу. О насыщении гемоглобина кислородом и восстановлении сродства гемоглобина к кислороду свидетельствуют нормализация параметров КОС, снижение температуры тела.
Гипербарическая (ГБО) и мембранная (МО) оксигенация являются эффективными дополнительными методами лечения последствий гипоксических повреждений, но могут применяться и в период критического состояния, развившегося на фоне респираторного дистресс-синдрома или полиорганной недостаточности. ГБО обычно проводят с постепенно возрастающим давлением кислорода до 0,5-1,0 АТИ (1,5- 2,0 АТА); всего 5-10 сеансов ежедневно или (чаще) через день.
Восстановление и поддержание собственной системы детоксикации организма (в первую очередь функций печени, почек и РЭС), что зависит от качества центральной и периферической гемодинамики, обеспечения организма жидкостью (водой).
Простой и объективный показатель эффективной детоксикации — объем суточного или почасового диуреза, поскольку до 95 % гидрофобных токсинов выводится с мочой, а клиренс этих веществ соответствует скорости клубочковой фильтрации (большинство токсинов не реабсорбируются в почечных канальцах). В норме суточный диурез составляет от 20 мл/кг у детей старшего до 50 мл/кг — грудного возраста, почасовой — соответственно 0,5-1,0 и 2,0-2,5 мл/кг.
Суммарный объем жидкости с интоксикацией, как правило, не превышает ФП; только при интоксикации особой тяжести и отсутствии ОПН возможно его увеличение до 1,5 ФП. В 1-е сутки у детей первых месяцев жизни, с наличием гипотрофии, пороков сердца, больных пневмонией, суммарно вводят жидкости не больше 80% ФП, затем — около 1,0 ФП.
Для стимуляции диуреза можно добавлять лазикс (фуросемид) в дозе 0,5-1,0 мг/кг однократно внутрь или внутривенно, а также использовать препараты, улучшающие микроциркуляцию крови в почках: эуфиллин (2-3мг/кг), никотиновую кислоту (0,02 мг/кг), трентал (до 5 мг/кг в сутки), допамин в дозах — 1-2 мкг/кг-мин) и т.д.
Оральная дезинтоксикационная терапия заключается в назначении кипяченой воды, столовой минеральной воды, чая, ягодных или фруктовых отваров. Детям грудного возраста и новорожденным возможно введение жидкости через назогастральный зонд дробно или непрерывно капельно.
Инфузионная дезинтоксикационная терапия
Инфузионная дезинтоксикационная терапия проводится с помощью глюкозо-солевых растворов (чаще в соотношении 2:1 или 1:1). Ее объем зависит от степени интоксикации: при I степени половину объема можно ввести внутривенно капельно за 2-3 ч, при II степени этот объем вместе с жидкостью для возмещения плазмы вводят за 4-6 ч (до 8 ч), а остальную часть — до конца 1-х суток (медленно), при III степени 70-90% суммарного объема жидкости вводят внутривенно равномерно в течение 1-х суток, далее — в зависимости от динамики клинических проявлений интоксикации с обязательным добавлением мочегонных средств.
При тяжелой интоксикации и отсутствии истинной ОПН мощным средством является метод форсированного диуреза с помощью внутривенной инфузии глюкозо-солевых растворов в объеме 1,0-1,5 ФП в сочетании с лазиксом (разовая доза 1-2 мг/кг), маннитолом (10 % раствор в дозе 10 мл/кг) с таким расчетом, чтобы объем введенной жидкости был равен диурезу. Форсированный диурез применяется преимущественно у детей старшего возраста; в 1-е сутки обычно они не получают еды, для усиления эффекта осуществляется желудочный и кишечный лаваж.
Форсированный диурез чаще проводится с использованием внутривенных инфузий (если позволяет состояние больного, возможна пероральная водная нагрузка) со средней скоростью 8-10 мл/(кг-ч). Используют гемодилютанты кратковременного действия (раствор Рингера или другие официнальные смеси электролитов в сочетании с 5 или 10 % раствором глюкозы). Для удержания необходимого ОЦП и обеспечения микроциркуляции с помощью умеренной гемодилюции (разведения крови) показаны кровезаменители: реополиглюкин 10 мл/кг-сут) и по показаниям белковые препараты — 5-10% раствор альбумина в дозе 10 мл/(кг-сут). Если не происходит желаемого увеличения диуреза, используют диуретики (лазикс в суточной дозе 1-З мг/кг).
По окончании форсированного диуреза контролируют содержание электролитов и гематокрит с последующей компенсацией обнаруженных нарушений.
Метод форсированного диуреза противопоказан при интоксикациях, осложненных острой и хронической сердечно-сосудистой недостаточностью, а также при нарушении функции почек.
Дезинтоксикационная терапия: препараты
Для усиления эффекта парентеральной дезинтоксикационной терапии используются препараты, обладающие очищающими свойствами: гемодез, реоглюман (раствор реополиглюкина, содержащий глюкозу и маннит в 5 % концентрации), альбумин назначается только при гипоальбуминемии
Наличие истинной недостаточности органов детоксикации (ОПН, гепатаргия, парез кишечника III степени) служит показанием для включения в комплекс лечения (в первые 1 -2 дня) методов ЭД. Экстракорпоральная дезинтоксикационная терапия целесообразна у большинства больных с токсикозом, на фоне или при угрозе развития почечной, печеночной или полиорганиой недостаточности.
[8], [9], [10], [11]
Дезинтоксикационная терапия у детей
В ургентной медицине у детей чаще используются гемосорбция (ГС), плазмаферез (ПФ) или ОПЗ, гемодиализ (ГД), реже — ультрафиолетовое (УФОК) и лазерное (ЛОК) облучение.
Дезинтоксикационная терапия (гемосорбция) основана на абсорбции чужеродных веществ на поверхности твердой фазы биологических (альбумин), растительных (древесный, косточковый уголь) и искусственных (синтетические угли, ионообменные смолы) сорбентов и позволяет выводить из организма средне- и крупномолекулярные токсические вещества, включая бактериальные токсины и сами микробы. Эффект ГС наступает значительно быстрее (через 0,5-1 ч), чем ГД и даже ПФ, что позволяет применять этот метод в качестве экстренной помощи больным.
При лечении детей грудного и раннего возраста используются колонки емкостью 50-100 мл, контуры для крови емкостью не более 30 мл. Скорость перфузии по контуру 10-20 мл/мин, при этом в начале и в конце процедуры она должна изменяться постепенно — в течение 5 мин от 0 до рабочего показателя. Колонки с сорбентом лучше заполнять 5 % раствором альбумина. Для тотальной гепаринизации обычно требуется 300 ед/кг гепарина. Детоксикационный эффект ГС достигается при перфузии относительно небольшого количества крови (1,5-2,0 ОЦК), продолжительность процедуры 40-60 мин.
Прерывистый (дискретный) ПФ широко применяется у детей с килечным токсикозом, сливной пневмонией, сепсисом, аллергическими заболеваниями, вирусными гепатитами. ПФ наиболее удобен при наличии нестабильной гемодинамики у детей и тяжелой интоксикации. Желательно у детей грудного возраста плазмозамещение проводить только СЗП от одного донора. У детей первых месяцев жизни из-за трудности мобилизации крупных вен и опасности дестабилизации системного кровообращения при включении внешнего контура предпочтение отдается перитонеальному диализу. Как вспомогательный метод по-прежнему нередко используется кишечный и желудочный диализ (лаваж, промывание), однако все большее значение приобретает метод низкопоточной гемофильтрации, требующий соответствующей структуры для мониторинга ВЭО и функции органов жизнеобеспечения.
УФОК и ЛОК назначают довольно редко, обычно при наличии септического процесса. Облучение проводится курсами по 5-10 процедур ежедневно или через день.
[12], [13], [14], [15], [16]
Снять интоксикацию при гриппе

Опубликовано: 20 октября 2018
Грипп — одно из самых серьезных заболеваний, входящих в группу ОРВИ. Его главное отличие от других респираторных инфекций заключается в ярко выраженной интоксикации. Возбудитель поражает слизистую, разрушает ее, ведет борьбу с лейкоцитами. Продукты жизнедеятельности вируса и погибшие клетки попадают в кровь, что приводит к сильному отравлению организма. В результате самочувствие больного значительно ухудшается. Поэтому важно знать не только, как правильно лечиться, но и как снять интоксикацию при гриппе.
Характерные признаки интоксикации
Тяжелое течение гриппа во многом обусловлено отравлением организма вредными веществами. В таком случае к привычным катаральным симптомам присоединяются неприятные проявления интоксикации. К ним относят:
- высокую температуру тела — 39-40 °C,
- чрезмерную слабость,
- обильное потоотделение,
- сильную головную боль,
- головокружение,
- ломоту в теле,
- потерю аппетита,
- в некоторых случаях расстройства стула.
Вышеперечисленные признаки обычно наблюдаются в первые два дня болезни. Их интенсивность может быть разной в зависимости от штамма гриппа и общего состояния здоровья. Как правило, на третьи-пятые сутки симптомы начинают стихать, так как иммунная система постепенно нейтрализует токсины и выводит их из организма.
Что делать в таком случае?
Для болезни характерно внезапное начало. Поэтому при резком ухудшении самочувствия нужно вызывать врача на дом. Специалист выслушает жалобы, поставит диагноз и выберет оптимальную схему лечения. Консервативная терапия должна быть направлена на ликвидацию возбудителя, устранение симптомов и уменьшение выраженности интоксикации. Для решения этих задач многие врачи рекомендуют использовать Деринат. Противовирусный препарат с репаративным эффектом действует сразу по нескольким направлениям:
- ориентирует организм на борьбу с инфекцией и помогает устранять вирус;
- активирует естественную защиту, подстегивает слабо работающие звенья клеточного и гуморального иммунитета;
- восстанавливает слизистую носоглотки и укрепляет ее, тем самым закрывает «входные ворота» для болезнетворных агентов, сводит к минимуму риск присоединения бактериальной инфекции.
Деринат выпускается в виде спрея и назальных капель. Благодаря удобным лекарственным формам действующие компоненты препарата оперативно попадают к очагу инфекции и не дают ей развиться. Поэтому болезнь переносится легче и проходит быстрее. Ищите Деринат в аптеках Вашего города. Перед применением проконсультируйтесь со специалистом.
Общие рекомендации по улучшению самочувствия
Все способы лечения гриппа основаны на соблюдении постельного режима. Во время болезни необходимо свести к минимуму любые нагрузки на организм. Для борьбы с вирусом ему нужно много сил и энергии. Поэтому хотя бы первые три дня нужно много спать и стараться как можно больше времени проводить в кровати.
Снять интоксикацию при гриппе поможет обильное питье. Жидкость выводит вредные вещества из организма и предотвращает обезвоживание. Врачи советуют во время болезни пить не меньше 2 литров в день. Особенно полезны витаминизированные напитки. Например, клюквенный или брусничный морс, компот из сухофруктов, чай с медом и облепихой.
Для устранения интоксикационного синдрома специалисты рекомендуют придерживаться особой диеты. Включайте в меню легкие блюда, не нагружающие ЖКТ. Еда должна быть мягкой, теплой, богатой витаминами, минералами и микроэлементами. Отдавайте предпочтение кашам, сваренным на воде, овощному рагу, супам на нежирном курином бульоне, рыбе на пару.
Прием рекомендованных врачом лекарственных препаратов, особое питание и соблюдение постельного режима — залог успешного лечения гриппа. Придерживайтесь этих правил, тогда болезнь пройдет легче и быстрее. Будьте здоровы!
Полезные статьи:
Основные принципы лечения острой респираторной вирусной инфекции
В статье рассмотрены основные принципы лечения острой респираторной вирусной инфекции, акцент сделан на возможности профилактики вторичной бактериальной инфекции.
Введение
В России основная нагрузка в лечении острой респираторной вирусной инфекции (ОРВИ) (ринитов, синуситов, фарингитов и пр.) ложится на врачей общего профиля — врачей общей практики, терапевтов и педиатров. У взрослых простуда встречается от 4 до 6 раз в год, у детей — от 6 до 8 раз в год; острая респираторная инфекция является причиной 40% случаев временной нетрудоспособности, в 30% случаев — причиной пропуска школьных занятий.
Простуда может быть вызвана более чем 200 типами вирусов, однако наиболее распространенными возбудителями являются риновирус, коронавирус, респираторно-синцитиальный вирус или метапневмовирус. Именно вирус, повреждая эпителиальную выстилку, создает условия для активации микробной флоры (пневмококк, гемофильная палочка и др.), возникают вирусно-бактериальные ассоциации.
Передача инфекции происходит главным образом контактным путем — через прикосновение к зараженным поверхностям с последующим попаданием в респираторный тракт, а не воздушно-капельным путем, как это было принято считать ранее. Иногда передача возбудителя инфекции возможна через предметы обихода, игрушки, белье или посуду.
Инкубационный период большинства вирусных инфекций — от 2 до 7 дней. Выделение вирусов больным максимально на 3-и сут после заражения, резко снижается к 5-м сут; неинтенсивное выделение вируса может сохраняться до 2 нед. Симптомы, вызванные простудными заболеваниями, обычно длятся от 1 до 2 нед., и большинство пациентов чувствуют себя лучше уже после 1-й нед. заболевания. Подавляющее большинство случаев простуды разрешается спонтанно. Осложнения встречаются крайне редко и, как правило, возникают у младенцев, очень пожилых людей с ослабленным иммунитетом и больных с хроническими заболеваниями.
Симптомы ОРВИ являются результатом не столько повреждающего влияния вируса, сколько реакции системы врожденного иммунитета. Пораженные клетки эпителия выделяют цитокины, в т. ч. интерлейкины, количество которых коррелирует как со степенью привлечения фагоцитов в подслизистый слой и эпителий, так и с выраженностью симптомов. Увеличение назальной секреции связано с повышением проницаемости сосудов, количество лейкоцитов в секрете может повышаться многократно, меняя его цвет с прозрачного на бело-желтый или зеленоватый, однако это не является признаком бактериального воспаления.
Принципы лечения ОРВИ
Известный афоризм канадского терапевта сэра Уильяма Ослера: «Единственный способ лечения простуды — это презрение» отлично иллюстрирует существующие возможности лечения простудных заболеваний [1]. Несмотря на многочисленные утверждения СМИ, на сегодняшний день не имеется существенных доказательств того, что какое-либо лекарственное средство более облегчает симптомы и уменьшает длительность заболевания, чем другие. В условиях современного насыщенного фармацевтического рынка выбор оптимальной лечебной тактики является особенно тяжелым.
Лечение острой респираторной инфекции зависит от стадии заболевания и включает этиотропную терапию (борьбу с вирусом), симптоматическую терапию и мероприятия, направленные на предупреждение и лечение бактериальных осложнений (табл. 1).
Для профилактики бактериального воспаления также используют местные антибактериальные средства для введения в полость носа в виде мазей, капель, спреев. Эти препараты должны воздействовать на основные патогены и быть безопасными для слизистой оболочки.
Особенности этиотропной терапии ОРВИ
Этиотропная терапия рекомендована при гриппе А (в т. ч. h2N1) и В в первые 24-48 ч болезни [3]. Эффективны ингибиторы нейраминидазы: осельтамивир (с возраста 1 год) по 4 мг/кг/сут, занамивир ингаляционно (всего 10 мг) 2 р./сут, 5 дней [3]. Однако следует помнить, что для достижения оптимального эффекта лечение должно быть начато при появлении первых симптомов заболевания, кроме того, на вирусы, не содержащие нейраминидазы, данные препараты не действуют.
Противовирусные препараты с иммунотропным действием (иммуностимуляторы и т. д.) не обладают значимым клиническим эффектом, их назначение нецелесообразно [5, 6]. Достоверность результатов исследований эффективности использования иммуномодуляторов при респираторных инфекциях невысока.
Вопреки распространенному мнению системная антибактериальная терапия в случае неосложненной вирусной инфекции, назначенная для «профилактики», не только не предотвращает бактериальную суперинфекцию, но и способствует ее развитию из-за подавления нормальной флоры верхних дыхательных путей, которая предотвращает размножение патогенных микроорганизмов.
Симптоматическое лечение ОРВИ
Ведущая роль в лечении респираторной инфекции принадлежит симптоматической терапии.
Адекватная гидратация способствует разжижению секрета и облегчает его отхождение.
Рекомендуется проводить элиминационную терапию, т. к. она эффективна и безопасна. Введение в нос физиологического раствора 2-3 р./сут обеспечивает удаление слизи и восстановление работы мерцательного эпителия [2, 6]. Рекомендуется назначение сосудосуживающих капель в нос (деконгестанты) коротким курсом — не более 5 дней. Данные препараты не укорачивают длительность насморка, но могут облегчить симптомы заложенности носа, а также восстановить функцию слуховой трубы.
С целью снижения температуры тела у детей рекомендуют применять парацетамол до 60 мг/кг/сут или ибупрофен до 30 мг/кг/сут [4, 7, 14]. У взрослых также можно применять ацетилсалициловую кислоту и нимесулид.
Противокашлевые, отхаркивающие, муколитики, в т. ч. многочисленные патентованные препараты с различными растительными средствами, не рекомендуются для использования при ОРВИ ввиду неэффективности [7, 8].
Ингаляции паровые и аэрозольные не рекомендованы к использованию, т. к. не показали эффекта в рандомизированных исследованиях, а также не рекомендованы Всемирной организацией здравоохранения (ВОЗ) для лечения ОРВИ [9, 10].
Антигистаминные препараты не показали эффективности в уменьшении симптомов ринита и ОРВИ [11].
Витамин C не оказывает значимого профилактического действия на среднестатистическое население, однако указанный эффект наблюдается у людей, находящихся в условиях стресса, например спортсменов [12].
В последнее время широкое распространение получили системные деконгестанты (фенилэфрин, псевдоэфедрин) и комплексные препараты, содержащие деконгестанты (симпатомиметики), жаропонижающие, анальгезирующие, антигистаминные, антисептические компоненты и аскорбиновую кислоту в различных комбинациях. Данные препараты удобны в использовании и показывают сравнимую с другими препаратами своих групп эффективность, однако их применение возможно только с возраста 12 лет (табл. 2).
Для устранения сухости, саднения и болезненности в глотке лечение в основном местное и состоит в исключении раздражающей пищи, назначении полосканий теплыми щелочными и антибактериальными растворами, применении других местных симптоматических средств. Особый интерес представляют комбинированные препараты, например 2,4-дихлорбензиловый спирт и амилметакрезол в сочетании с различными биодобавками, для устранения клинических проявлений заболевания, способные снимать неприятные ощущения в горле, обладающие выраженным антибактериальным действием. При выраженном болевом синдроме в глотке системные анальгетики часто оказываются малоэффективными и применяются лишь в качестве антипиретиков. В этих случаях также применяются комбинированные препараты, содержащие в своем составе местные анестетики. В основном они представлены препаратами в виде аэрозолей и леденцов для рассасывания.
В состав аэрозолей обычно входят антибактериальные (хлоробутанолгидрат, фурациллин, сульфаниламид, сульфатиазол, хлоргексидин) компоненты, ментол, камфора, масла эвкалиптовое, вазелиновое, камфорное, касторовое, оливковое, мяты перечной, анисовое. Они обладают местноанестезирующим, антисептическим, противовоспалительным действием. Леденцы имеют сходный состав (антибактериальный компонент, ментол, масла), уменьшают болевые ощущения в горле и обладают дезодорирующим действием.
Профилактика бактериальных осложнений
Препараты для профилактики бактериального воспаления при ОРВИ назначаются преимущественно местно, их целесообразно начинать использовать на завершающей стадии (5-7-й день) заболевания. Для этих целей используются полоскания растворами антисептиков (табл. 3).
Для профилактики бактериального воспаления в полости носа целесообразно использовать местные антибактериальные средства, такие как антибактериальные мази, содержащие мупироцин, возможно использование капель и спреев с антибиотиками.
Особняком среди препаратов для профилактики бактериального воспаления в полости носа и глотки стоит препарат, содержащий коллоидное серебро, — серебра протеинат (Сиалор®). Этот препарат оказывает вяжущее, антисептическое и противовоспалительное действие. В России традиционно 1-2% раствор протеината серебра использовали для местного лечения бактериальных инфекций верхних дыхательных путей, глаз, органов мочеполовой системы, в Советском Союзе протеинат серебра выпускался с 1964 г. в форме 2% раствора.
Протеинат серебра диссоциирует с образованием ионов серебра, которые препятствуют размножению бактерий, связываясь с их ДНК, таким образом, Сиалор® обладает бактерицидным и бактериостатическим действием на большинство грамположительных и грамотрицательных бактерий, таких как Streptococcus pneumoniae, Staphylococcus aureus, Moraxella catarrhalis, грибковую флору и др.
В основе противовоспалительного механизма действия коллоидного раствора серебра на поврежденную слизистую оболочку лежит способность к образованию защитной альбуминатной пленки, возникающей за счет осаждения белков. Данная пленка уменьшает проницаемость слизистой оболочки для бактерий и обеспечивает нормальное функциональное состояние клеток, способствуя быстрому восстановлению слизистой оболочки. Все это особенно важно для профилактики вторичной бактериальной инфекции при ОРВИ.
Благодаря широкому антибактериальному спектру действия и уникальной способности к образованию защитной пленки на поверхности слизистой оболочки Сиалор® обладает крайне широкими показаниями к применению. Этот препарат активно используется в повседневной практике не только для лечения, но и для профилактики инфекций полости носа и носоглотки в осенне-зимний период. Хорошие результаты дает терапия препаратом и при таких неинфекционных воспалительных заболеваниях, как аллергический и вазомоторный риниты.
Раствор готовят непосредственно перед применением (200 мг препарата растворяют в 10 мл воды для инъекций), хранят при комнатной температуре, можно использовать в течение 30 дней после приготовления. В очищенные носовые ходы вводят 1-2 капли 3 р./сут детям 3-6 лет,
2-3 капли (1-2 орошения для форм выпуска с насадкой-
распылителем) 3 р./сут детям старше 6 лет и взрослым
в каждый носовой ход. Длительность курса лечения составляет 5-7 дней [15].
Заключение
Правильная дифференциальная диагностика, оценка состояния пациента и своевременнное лечение ОРВИ с учетом стадии заболевания и грамотным подбором препаратов позволяют быстро купировать симптомы, значительно сократить сроки заболевания и время нетрудоспособности пациентов. Таким образом, при должном патогенетическом подходе, используя 1-2 лекарственных препарата, можно не только эффективно бороться со всем симптомокомплексом респираторных инфекций, но и предупредить развитие их осложнений.
- Moustafine R. I., Bobyleva V. L., Bukhovets A. V., Garipova V. R.,Kabanova T. V., Kemenova V. A., Van den Mooter G. Structural transformations during swelling of polycomplex matrices based on countercharged (meth)acrylate copolymers (Eudragit® EPO/Eudragit® L 100-55). Journal of Pharmaceutical Sciences. 2011; 100:874–885. DOI:10.1002/jps.22320.
- Bangun H., Aulia F., Arianto A., Nainggolan M. Preparation of mucoadhesive gastroretentive drug delivery system of alginate beads containing turmeric extract and anti-gastric ulcer activity. Asian Journal of Pharmaceutical and Clinical Research. 2019; 12(1):316–320. DOI: 10.22159/ajpcr.2019.v12i1.29715.
- Мустафин Р. И., Протасова А. А., Буховец А. В., Семина И.И. Исследование интерполимерных сочетаний на основе (мет)акрилатов в качестве перспективных носителей в поликомплексных системах для гастроретентивной доставки. Фармация. 2014; 5: 3–5.
- https://ilive.com.ua/health/dezintoksikacionnaya-terapiya_106463i16054.html.
- https://derinat.ru/usefull/zdorove-vzroslykh/kak-snjat-intoksikaciju-pri-grippe/.
- https://www.rmj.ru/articles/bolezni_dykhatelnykh_putey/Osnovnye_principy_lecheniya_ostroy_respiratornoy_virusnoy_infekcii/.
- Renouard, «Histoire de la medicine» (П., 1948).
- Мирский, «Медицина России X—XX веков» (Москва, РОССПЭН, 2005, 632 с.).
- Baas, «Geschichte d. Medicin».
- Daremberg, «Histoire des sciences médicales» (П., 1966).